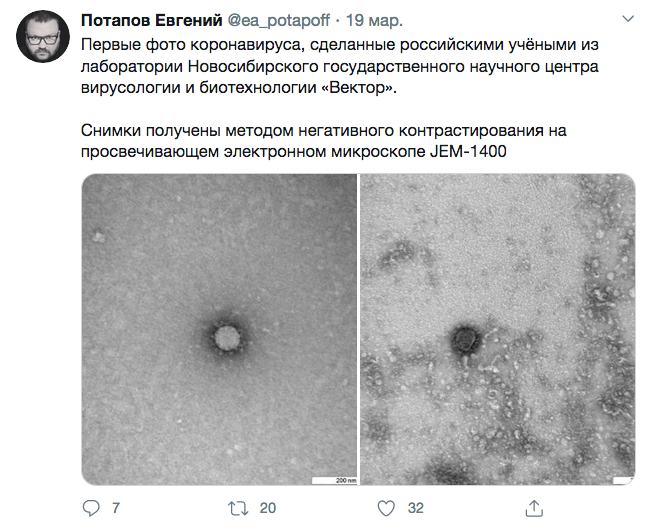
Пока ученые выясняют природу коронавируса, в Сети появляется информация, которой вряд ли стоит доверять.
Недавно профессор и руководитель лаборатории мозаики аутоиммунитета СПбГУ, основатель и руководитель Центра аутоиммунных заболеваний имени Заблудовича Иегуда Шенфельд рассказал, что высокий уровень ферритина указывает на тяжелое течение коронавируса у пациента. Вместе с тем, в медицинских чатах Европы и США обсуждают якобы статью американского доктора Hany Mahfouz. Он пришел к выводу о том, что COVID-19 не вызывает пневмонии, а искусственная вентиляция лёгких не только не помогает, а может и нанести вред.
Чтобы разобраться в этом вопросе, Metro обратилось к заведующему кафедрой патологии СПбГУ и заместителю Иегуды Шенфельда – Леониду Чурилову.
Леонид Павлович, что вы думаете о выводе своего вероятного “коллеги” из США? Действительно ли такое возможно?
- Как известно, уединение и избыток свободного времени растормаживают у творческих людей фантазию и ассоциативное мышление. Многие начинают писать – вот, например, А.С. Пушкин в холерную эпидемию испытал бессмертную "болдинскую осень" и создал много шедевров. Для доктора Хани Махфуза, видимо, пандемия COVID обернулась "американской весной". И это хорошо. В его тексте чувствуется, что он обладает фантазией, ассоциативно мыслит – а это важные качества для ученого. Но важны еще и широкая эрудиция за пределами непосредственно той темы, которую ученый обдумывает, а также критичность мышления. Иначе много можно нафантазировать.
Избыток железа в организме действительно вреден?
- Сама по себе мысль о том, что железо в избытке не полезно, а вредно тканям – это непреложная истина. И кстати, ее бы не худо усвоить всем, кто рекламирует железосодержащие пищевые добавки и витаминно-минеральные композиции. "Ничто не хорошо, если преступает пределы меры" (Гиппократ). Все это нужно только если в организме железа не хватает, а совсем не по принципу "больше железа – больше здоровья".
В обычной ситуации и в обычных суточных количествах – это незаменимый элемент питания, необходимый, кстати, не только эритроцитам, но и примерно 200 ферментам других клеток, в том числе – для того. чтобы в наших митохондриях благополучно протекал слабый постоянный электроток, который и называется тканевым дыханием. И если всего хватает – и дров, и окислителя, а печка горит как надо – то этот ток приносит атомам кислорода достаточно электронов, соединяет их с протонами и восстанавливает до безобидной воды. Но если что-то неблагополучно, то митохондрии могут начать восстанавливать кислород не полностью. Тогда получится не вода, а недовосстановленные и жадные до чужих электронов свободные кислородные радикалы. Отнимая их у других молекул, они могут их повреждать.
Впрочем, совсем без них тоже никак нельзя – строго локально, в тех местах, где идет борьба с врагами, наши лейкоциты специально изготовляют и выделяют активные кислород- и галоген-содержащие радикалы – как "атомное оружие" против инфекции, чтобы дезинфицировать очаг воспаления. Но именно в пределах очагов, ограниченных карантинными барьерами воспаления – так сказать, только в зоне чрезвычайной ситуации, а не повсеместно.

Аппарат ИВЛ.
Getty
Фото:
Как защищается наш организм?
- Здесь, вообще, здоровье держится не на безудержной защитной реакции, а на строго отрегулированном ответе иммунной системы, умеренно сильном, правильно направленном, топически нацеленном. Защитные вещества, которые выделяются клетками при повреждении и агрессии, например – вирусной – называются медиаторами воспаления. Это, по сути, лекарства собственного производства. Но, как сказал еще Парацельс, "Только доза отличает лекарство от яда". Поэтому при штатном, умеренно сильном ответе на инфекцию эти вещества, в том числе – свободные радикалы, цитокины и другие – в основном действуют на ограниченном местном поле сражения. В системный общий кровоток их попадает при этом немного – и они не мешают центру – то есть нашей нейроэндокринной системе – заниматься поддержанием жизненно важных общеорганизменных функций – дыхания и кровообращения. Так сказать, местная саморегуляция или "сельский сход" участвующих в воспалении клеток не влезает в управление экономией организма в целом, оставляя это центру – то есть нейроэндокринным сигналам. Боле того, такие минимальные количества воспалительных медиаторов помогают организовать общие защитные реакции организма – лейкоцитоз, повышение температуры тела, стресс (усиливающий живучесть клеток при острой гипоксии), а также перестроить обмен веществ на военный лад – с преобладанием катаболизма и резервированием ресурсов для главных бойцов и для наиболее важных органов.
Но если таких продуктов сражающихся лейкоцитов и других клеток-участниц воспаления будет вырабатываться огромное количество, а очаги воспаления будут иметь большую площадь и периметр границ – то пограничная стража не удержит – и огромное количество этих медиаторов нарушит барьерный карантин вокруг первых очагов повреждения и проникнет через системный кровоток к тем органам, где пока никакого повреждения нет.
Что тогда произойдет?
- Вот это уже плохо – нарушится равновесие и разграничение полномочий между центральными и местными защитными программами. Одно станет мешать другому. Подобно тому, как в компьютере конфликт системной и игровой программы за один и тот же ресурс ведет к его зависанию, в живом организме конфликт защитных программ разного уровня тоже вредоносен. Он ведет к срыву защиты. Сразу много клеток разных органов, в том числе – и первично не поврежденных – попадут в состояние глубокой гипоксии. Центр и периферия не дадут друг другу нормально заниматься своим делом. Под влиянием огромного избытка медиаторов воспаления в крови, сосуды станут клейкими, а кровь – менее текучей, станет свертываться в сосудах, причем даже там, где первичного повреждения не было. Центр отреагирует централизацией кровотока ради сохранения мозга и сердца и отсечет от снабжения многие, в том числе важные органы и ткани, а в гибнущих от голода клетках этих органов выработается еще больше медиаторов воспаления – и все приобретет лавинообразный характер. В итоге возникнет шок – состояние недостаточности сразу многих органов на почве их гипоксии и плохого кровоснабжения. В стороне от этого не останутся и легкие – в "шоковых легких" гибнут альвеоциты, утрачивается особая выстилка, делающая энергозатраты на дыхание минимальными – так называемый сурфактант. В интерстиции – узком просвете между воздушными пузырьками и капиллярами с кровью, через который идет диффузия газов, – идет отек и накапливаются активированные клетки-участницы воспаления. В итоге легкие не смогут эффективно дышать.
Все это бывает при многих тяжелых болезнях – при тяжелой сочетанной травме – на войне и в мирной жизни, например, у жертв землетрясений, обширных ожогов, тяжелой кровопотери, автоаварий. Это бывает при тяжелых аллергических реакциях, при сепсисе, при многих крайне тяжелых инфекциях. К сожалению, COVID-19 не исключение.
Как ведет себя железо в организме человека в период заболевания?
- Если воспаление идет штатно и его регуляторы не "вылезают" за пределы своей компетенции, то организм на фоне любой инфекции стремится временно СНИЗИТЬ поступление железа в ткани. Это нужно, чтобы не слишком сильно образовывались кислородные радикалы. Железо – катализатор так называемой реакции Фентона, которая усиливает и размножает цепные свободно-радикальные процессы. К тому же, многие микробы нуждаются в железе не меньше, чем мы – и организм резонно предпочитает не кормить врага и не разрушать при самозащите слишком много своих тканей. Специальный гормон печени – гепсидин – на период острой инфекции и лихорадки снижает всасывание железа в кишечнике. Снижается и синтез железопереносящих белков в крови. И это – для блага. Потом, когда инфекция уйдет – все наверстаем. Срабатывает этот механизм при поступлении в кровь умеренных количеств медиаторов воспаления.
Но при запредельной активации клеток воспаления, в частности – макрофагов – в кровь попадает очень много вырабатываемых ими медиаторов воспаления, в том числе белка ферритина. Ферритин срывает эти приспособления обмена железа к ситуации – он активизирует железозависимые процессы повреждения клеток. В этом смысл определения ферритина у пациентов с тяжелым течением вышеназванных болезней. Об этом говорил И. Шенфельд. Существует так называемый "синдром гиперактивации макрофагов". У этого недуга много общего с картиной тяжелого COVID19. И при нем иммунная система может атаковать свои ткани. Этот синдром и изучал И. Шенфельд. Есть и другие синдромы, давно известные – и даже неинфекционные! – но удивительно похожие на тяжелое течение COVID19 по клинике, патоморфологии и осложнениям. Мне, например, кажется неслучайным сходство известного с 1933 г. и считавшегося редким синдрома Хаммана-Рича ("беспричинной" скоротечной интерстициальной пневмонии с развитием шоковых легких и быстрого пневмофиброза) – и тяжелого течения COVID-19. Следовало бы изучить генетические и иммунные особенности таких больных, возможно – старый синдром даст ключ к пониманию новой пандемии. Конечно, "всяк кулик свое болото хвалит" – поэтому и И. Шенфельд и я – как "аутоиммунщики" думаем об аутоагрессивных механизмах COVID19 и схожих с ним заболеваний.
Американский "доктор", статью которого рассылают в мессенджерах, пишет о том, что все дело – в разрушении эритроцитов…
Это не так. Будь у жертв COVID19 существенное разрушение эритроцитов – были бы как при малярийном приступе – розовая плазма крови, черная моча, желтуха, а поражались бы наиболее тяжело совсем не легкие, а почки, как это бывает при переливании несовместимой крови или при раздавливании мягких тканей у попавших под завалы – когда миоглобин, железосодержащий белок мышц попадает в клетки почек и губит их. Но ведь ничего такого мы не регистрируем.… Видим картину, сходную с интерстициальными пневмониями и шоковым легким.
А хлорохин и его аналоги помогут в данном случае, как пишет Хани? Ведь они исторически были предложены от малярии.
Но ведь они помогают совсем не из-за защиты эритроцитов! Они помогают, нарушая самосборку особого клеточного временного органоида – инфламмасомы, который в активированных макрофагах и лейкоцитах штампует те самые медиаторы воспаления, штормовое море которых выплескивается в кровь и мешает осуществлению системных жизненно важных функций дыхания и кровообращения. А в эритроцитах вообще практически нет инфламмасом. Противомалярийные средства, например, издавна с успехом применялись при аутоиммунных и аутовоспалительных болезнях с аутоагрессией иммунной системы против своих тканей – скажем, при ревматоидном артрите, где эритроциты вообще ни при чем… . Так что тут "нашего Остапа-Хани" понесло…. Кстати, есть данные наших коллег из Италии , что кто наклонен к ревматоидному артриту – тяжелее переносит COVID19, должен быть особенно осторожен.
Хани приходит и к выводу о том, что ИВЛ при тяжелом COVID-19 вредна, а нужна вместо нее гипербарическая оксигенация.
Не знаю, занимался ли автор практически или экспериментально проблемой шокового легкого и шокоподобных состояний… Не думаю, что у него в этом большой опыт. Дело ведь вот в чем. В норме наши дыхательные мышцы – очень скромные работники, которые как россияне – за небольшую "зарплату" (2-3% всего кислорода) обеспечивают ВВП - то есть потребности всего организма в газообмене. Это называется кислородная стоимость дыхания. Она стремится быть минимально возможной. У здорового тренированного человека даже на финише олимпийской 800-метровки, когда минутный объем вентиляции в 10-15 раз больше спокойного уровня, этим "работникам" требутся всего в 4-5 раз больше кислорода. Поэтому они и дышат без утомления долго, всю жизнь. Когда бронхолегочный аппарат человека в состоянии так называемого "респираторного дистресса" – или, как я выше описал, "шокового легкого", то стоимость самого дыхания по кислороду зашкаливает, а КПД машины падает так низко, что горючее тратится вхолостую. Только выхлоп (молочная кислота из утомленных мышц). Получается – дышим изо всех последних сил, а от этого газообмен только хуже, ацидоз только больше, и утомление дыхательных мышц с их полным отказом – только вопрос времени и очень короткого. Вот почему надо им дать отдохнуть, подышать за них.
И даже логически у доктора Хани несообразность в его рассуждениях – он , с одной стороны, правильно пишет о пагубной роли избытка свободных радикалов для больного с тяжелым респираторным дистресс-синдромом. А с другой стороны – гипербарооксигенотерапию советует. А ведь гипербарическая оксигенация увеличивает продукцию свободных радикалов – это азбучная истина. Если Вы окислителя дали много, а субстратов для окисления нет – а их нет при гемодинамическом шоке и нарушении нормального кровоснабжения – то окислитель будет неполностью восстанавливаться – до свободных радикалов – см. выше. Где же логика? Автор ссылается на то, что люди, подключенные к ИВЛ в некоторых клиниках умирают не реже, чем те, кто не подключен. Но это, во первых, некорректное сопоставление. Кого подключают – те заведомо тяжелее и к смерти ближе, чем те, у кого без ИВЛ обошлись. Но важная деталь, если хотите – зерно истины – тут в следующем. Не будет качественно помогать ИВЛ если опоздать с его подключением! Надо не в терминальных стадиях, при необратимой гипоксии, а раньше это делать – и тогда есть бесспорный эффект.
Легко ли распознать стадию гипоксии?
Дело в том, что гипоксия – коварная зверюга. Она меняет шкуру, ускользает от врача, то есть перетекает из одного вида – в другой, против которого предыдущие меры не достаточны. Поясню. Началось с нарушения вентиляции. Опоздали откорректировать – уже присоединились и нарушения диффузии газов и кровоснабжения легких. А против них ИВЛ уже не так эффективна. Более того, пропустив период обратимости гипоксии, можно угодить на ситуацию, когда из-за этой самой гипоксии отказывает сама "печка", потребляющая кислород – то есть митохондрии. Образно говоря, ее заливает водой. Митохондрии от длительной гипоксии любого происхождения набухают, в них разрывается та самая электроцепь, о которой я говорил в начале своего комментария, электроны не бегут, тканевое дыхание останавливается. И на-гора вместо энергии и воды выдаются все те же свободные радикалы, добивающие "печку". Это называется тканевой формой гипоксии. Тут, понятно, и ИВЛ неэффективна. Хоть искупай клетку в кислороде, а она его уже не усвоит.
Чтобы до такого не дошло, очень важно не слушаться совета доктора Хани, а вовремя тяжелого пациента к ИВЛ подключить.